2017年に東京都健康安全研究センター並びに都・区検査機関、都内の病院、登録衛生検査所等で分離されたサルモネラを対象に実施した血清型別及び薬剤感受性試験の成績について、その概略を示す。また、チフス菌及びパラチフスA菌については、国立感染症研究所(感染研)に依頼したファージ型別の成績も併せて紹介する。
供試菌株は、都内の患者とその関係者及び保菌者検索事業により分離されたチフス菌9株、パラチフスA菌5株(全て海外由来株)及びサルモネラ212株(海外:2、国内:210)である。
血清型別は、市販の抗血清を用いてO群及びH抗原を決定した。薬剤感受性試験は、米国臨床検査標準化協会(CLSI:Clinical and Laboratory Standards Institute)の抗菌薬ディスク感受性試験実施基準に基づき、市販の感受性試験用ディスク(センシディスク:BD)を用いて行った。供試薬剤は、クロラムフェニコール(CP)、テトラサイクリン(TC)、ストレプトマイシン(SM)、カナマイシン(KM)、アンピシリン(ABPC)、スルファメトキサゾール・トリメトプリム合剤(ST)、ナリジクス酸(NA)、ホスホマイシン(FOM)、ノルフロキサシン(NFLX)及びセフォタキシム(CTX)の10剤である。
チフス菌及びパラチフスA菌のNA耐性株については、Etest(ビオメリュー・ジャパン)を用いてシプロフロキサシン(CPFX)、レボフロキサシン(LVFX)、オフロキサシン(OFLX)及びノルフロキサシン(NFLX)の4種類のフルオロキノロン系薬剤に対する最小発育阻止濃度(MIC:μg/ml)を測定した。また、Double disk synergy試験及びEtestによりESBL産生と判定したサルモネラについて、既報のリアルタイムPCR法により遺伝子型の決定を行った1, 2)。
1. チフス菌及びパラチフスA菌
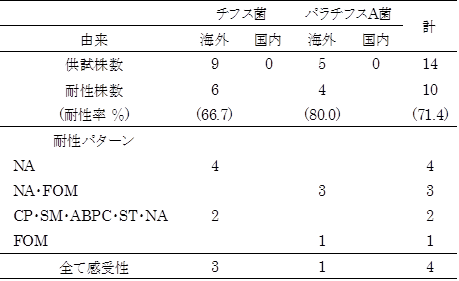
薬剤耐性菌出現頻度及び薬剤耐性パターンを表1に示した。チフス菌は、9株すべてが海外由来株で、このうち6株は供試した薬剤のうちいずれかに耐性を示した。特にパキスタンからの帰国者から分離された2株はCP・SM・ABPC・ST・NAの5剤に耐性を示した。その他、NA単剤耐性が4株(インド:1、インド・ベトナム:1、パキスタン:1、ミャンマー:1)であった。供試薬剤全てに感受性の株は3株(インドネシア:1、インドネシア・中国:1、メキシコ:1)であった。チフス菌9株についてのファージ型別結果の内訳は、E1型が4株、UVS4(Untypable Vi Strain group-4)型が2株、UVS1型、D2型及び28型が各1株であった。
パラチフスA菌は、5株すべてが海外由来株で、耐性株は4株であった。このうち3株(インド:1、カンボジア:1、ミャンマー:1)はNA・FOMの2剤耐性で、1株(インドネシア)はFOM単剤に耐性を示した。供試薬剤全てに感受性の株は1株(インドネシア)であった。ファージ型別の結果をみると、1型が2株、2型、UT(Untypable)及びRDNC(Reacted but did not conform)が各1株であった。
NA耐性を示したチフス菌及びパラチフスA菌9株について、フルオロキノロン系薬剤に対するMICを測定しCPFXを指標として判定した(表2-1)。チフス菌は6株すべてが中間を示し、パラチフスA菌は2株が耐性、1株が中間を示した(表2-2)。
2. チフス菌・パラチフスA菌以外のサルモネラ
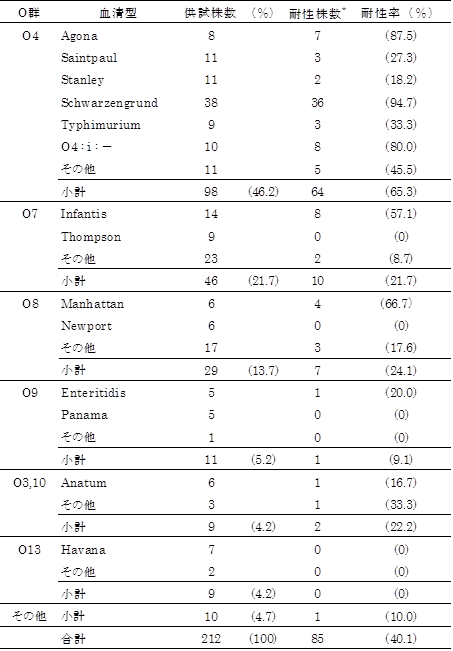
供試した212株の血清型及び耐性菌の出現頻度を表3に示した。主なO群は、O4群 98株(46.2%)、O7群 46株(21.7%)、O8群 29株(13.7%)、O9群 11株(5.2%)、O3,10群 9株(4.2%)及びO13群 9株で(4.2%)で、これらで全体の95.3%を占めた。検出頻度の高い血清型は、O4群 Schwarzengrund(38株)、O7群 Infantis(14株)、O4群 Saintpaul(11株)、O4群 Stanley(11株)であった。
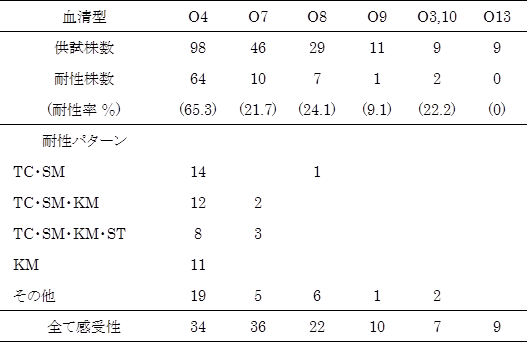
薬剤感受性試験の結果は、212株中85株(40.1%)が耐性株で、2017年(42.2%)と比べて耐性頻度は同程度であった3)。各薬剤に対する耐性率は、TC(31.1%)、SM(30.2%)、KM(19.8%)、ST(9.9%)、ABPC(7.1%)、CP(3.8%)、NA(3.3%)、CTX(2.4%)であった。なお、FOM及びNFLXについては、耐性株は認められなかった。薬剤耐性パターンは21種で、TC・SM(15株)、TC・SM・KM(14株)、TC・SM・KM・ST(12株)、KM単剤耐性(11株)が主要なものであった(表4)。O群別の耐性頻度では、O4群(65.3%)、O8群(24.1%)、O3,10群(22.2%)及びO7群(21.7%)が高かった。最も多く検出された血清型、Schwarzengrundの耐性率は94.7%で、主な耐性パターンは、TC・SM・KM(11株)、KM単剤耐性(11株)、TC・SM・KM・ST(7株)であった。
CTXに耐性を示す株は5株(2.4%)検出された。これらの株の血清型は、O8群 Blockley(2株)、O4群 Saintpaul(1株)、O4:i:- (1株)及びO3,10群 Anatum(1株)であった。このうち、Anatumの1株はAmp C産生菌であった。また、ESBL産生菌であることが確認された株は3株あり、Blockley(2株)の遺伝子型はいずれもCTX-M-1 group、Saintpaul(1株)の遺伝子型はCTX-M-9 groupであった。
検出頻度の高かった3血清型、O4群 Schwarzengrund、O7群 Infantis及びO9群 Enteritidisについて、過去4年間の年次推移を見ると、2014年はEnteritidisが26株(47.3%)、Infantisが15株(27.3%)、Schwarzengrundが14株(25.5%)でありEnteritidisが主流であったが、2015年以降、Schwarzengrundの検出数が増加し、2017年はSchwarzengrundが38株(66.7%)、Infantisが14株(24.6%)、Enteritidisが5株(8.8%)となっている。この4年間で検出されたSchwarzengrundの薬剤耐性率は94.8%であり、Infantis(57.4%)、Enteritidis(18.6%)と比較して高い耐性率が認められた。
今後も耐性菌は増加する事が予想され、菌株の疫学解析は益々重要となる。引き続き、その動向を注意深く監視する必要がある。
1) Shibata, N., et al. : Antimicrob. Agents Chemother., 50, 791-795, 2006
2) Yagi, T., et al. : FEMS Microb. Lett., 184, 53-56, 2000
3) 東京都微生物検査情報,39 (1), 1-4, 2018
(微生物部 食品微生物研究科 山梨敬子)
表1. チフス菌及びパラチフスA菌の薬剤耐性パターン(2017年:東京)
供試薬剤:CP, TC, SM, KM, ABPC, ST, NA, FOM, NFLX, CTX
表2-1. サルモネラ属菌のフルオロキノロン系薬剤に対する判定基準
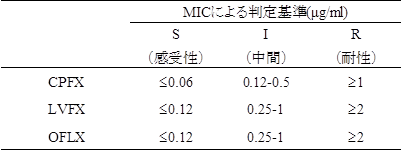
表2-2. チフス菌及びパラチフスA菌のフルオロキノロン系薬剤に対するMIC分布(2017年:東京)

*フルオロキノロン系薬剤に対する耐性は、CPFXを基準として判定(表2-1参照)
表3. サルモネラ(チフス菌、パラチフスA菌を除く)の血清型と薬剤耐性出現頻度(2017年:東京)
*供試薬剤(10種類)のうち、1薬剤以上に耐性を示した菌株
表4. サルモネラ(チフス菌、パラチフスA菌を除く)の薬剤耐性パターン(2017年:東京)
供試薬剤:CP, TC, SM, KM, ABPC, ST, NA, FOM, NFLX, CTX
